Повышенным считается уровень общего холестерина >5 ммоль/л. Установлено, что если показатель превышает 5,2 ммоль/л, увеличивается вероятность развития ишемической болезни сердца (ИБС).
При ИБС нарушается питание сердечной мышцы, что врачи называют ишемией. Даже если болезнь уже диагностирована, важно держать уровень холестерина в пределах нормы, чтобы не сталкиваться с осложнениями ИБС — инфарктом миокарда и сердечной недостаточностью.
Из статьи вы узнаете, что делать для нормализации высокого уровня холестерина в крови и как правильно заботиться о здоровье сердца и сосудов.
Причины повышенного холестерина
Организм человека синтезирует в сутки около 800 мг холестерина, главным образом за это отвечает печень. Еще 400 мг поступает с пищей. Однако почти все это количество за день расходуется: около 500 мг используют печеночные клетки, чтобы создать желчные кислоты — они помогают нам усваивать пищу. И еще 100 мг нужно для образования гормонов. Остальное удаляется с калом, слущивается с поверхностным слоем кожи и выделяется в составе кожного сала.
Если организм синтезирует и получает с пищей больше холестерина, баланс нарушается, что приводит к повышению холестерина в крови, и возникает «гиперхолестеринемия» (ГХС).
Причиной гиперхолестеринемии могут быть:
- семейные расстройства жирового обмена;
- неправильное питание;
- недостаток движения;
- лишний вес;
- возраст;
- низкая активность щитовидной железы;
- болезни желчевыводящих путей;
- нарушение почечной функции.
Также жировой обмен нарушает прием некоторых лекарств — противозачаточных таблеток, содержащих прогестерон, тиазидных мочегонных и антибиотиков из группы циклоспоринов.
Виды повышения холестерина
Есть две большие группы гиперхолестеринемии — наследственная (семейная) или приобретенная.
Семейная ГХС встречается у 1 человека из 500. Она возникает из-за дефекта генов, которые контролируют синтез собственного холестерина. В норме, когда клеткам нужны жиры, печень активнее синтезирует их. Как только ткани получают необходимые им жирные кислоты, синтез прекращается. Но при семейных формах ГХС обратная связь нарушена, поэтому с рождения содержание холестерина в крови может доходить до 7–13 ммоль/л.
Приобретенная форма возникает в основном потому, что мы потребляем много жирной пищи. Иногда причина — в патологии других органов. Например, усвоению холестерина мешает замедленный обмен веществ при дефиците гормонов щитовидной железы. А если в желчевыводящих путях есть препятствие для оттока желчи, то в организме остается часть холестерина, который должен удаляться через кишечник. Некоторые заболевания почек сопровождаются потерей белка мочой. Тогда печень активнее синтезирует белок, при этом увеличивается и продукция холестерина.
Диагностика гиперхолестеринемии
Повышен уровень холестерина в крови или нет, покажет биохимический анализ. Если при этом определяют и другие показатели жирового обмена, анализ называется липидограммой. Главным образом врача интересует уровень общего холестерина крови и холестерина липопротеидов низкой плотности, также известных как «плохой холестерин».
Липопротеиды — это молекулы из белка и жира, которые с кровью транспортируют холестерин из печени в ткани и обратно. Именно липопротеиды условно делятся на «хорошие и плохие»:
- Липопротеиды низкой плотности (ЛПНП) содержат мало белка и много жиров. Их молекулы довольно крупные и могут задерживаться в стенке сосуда, поэтому холестерин, который они переносят, называют «плохим».
- Липопротеиды высокой плотности (ЛПВП), напротив, присоединяют к крупной белковой части не так много жира, но при этом удаляют его из сосудистой стенки. Эти молекулы называют «хорошим холестерином».
Как проявляется гиперхолестеринемия? Опасность расстройства в том, что оно протекает без симптомов. Иногда у пожилых появляются мягкие желтоватые бляшки на веках и серовато-белое кольцо вокруг роговицы. Но, главное, невозможно почувствовать, что уровень холестерина в крови повысился. Ощутимы лишь отдаленные последствия этого состояния.
Чем опасен высокий холестерин
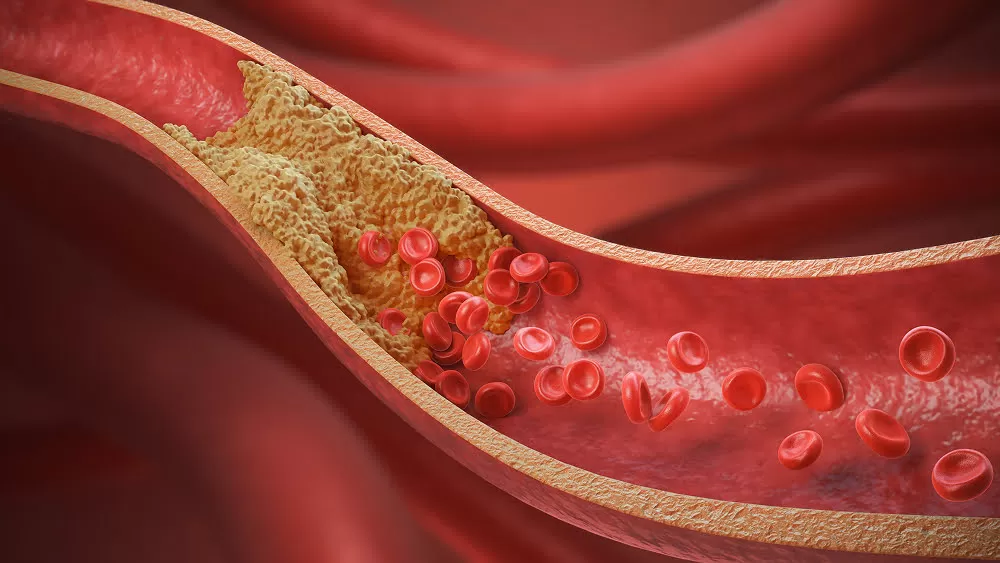
Не все знают, чем грозит гиперхолестеринемия. Но с нее начинается атеросклероз — патология сосудов, при которой холестерин липопротеинов низкой плотности скапливается в стенке артерий. Сначала отложение напоминает желтое пятно, затем оно увеличивается до полоски и постепенно превращается в плотную атеросклеротическую бляшку. Внутри бляшки — множество окисленных жиров и клеток, которые не могут быть удалены из сосудистой стенки.
Постепенно бляшка растет в сторону сосуда и мешает свободному току крови. Опаснее всего нестабильная атеросклеротическая бляшка: ее разрыв приводит к образованию тромба и полному закрытию сосуда. Если это происходит в сердечной мышце, участок, который получал кровь через закрытый сосуд, перестает сокращаться, и развивается инфаркт миокарда. Когда закупоривается сосуд в головном мозге, возникает инсульт. Также могут пострадать артерии нижних конечностей, почек, реже — кишечника.
К каким врачам обращаться при высоком холестерине
Как правило, гиперхолестеринемию обнаруживает терапевт при профилактическом осмотре. Этот же специалист может наблюдать пациента, если у него низкий риск сердечно-сосудистых заболеваний. Например, молодые пациенты могут нормализовать показатели липидограммы, изменив питание и образ жизни. Но жалобы на повышенное артериальное давление, перебои в работе сердца, одышку или чувство тяжести в груди — показания для консультации кардиолога. Также к кардиологу можно обратиться сразу, если в семье были случаи инфарктов и инсультов. Обследование у кардиолога может показать состояние сосудов и сердца в данный момент. Это важно, потому что при ишемической болезни сердца нужно поддерживать холестерин крови как можно ближе к нижней границе нормы.
Некоторые причины повышенного холестерина крови могут помочь устранить эндокринологи, гепатологи, гастроэнтерологи и нефрологи.
Что делать при повышении уровня холестерина
Изменение образа жизни — это первое, что порекомендует вам врач, чтобы нормализовать уровень холестерина.
Начните с диеты. Нужно почти в 2 раза ограничить поступление насыщенных жиров с пищей, оптимально — до 150–200 мг в сутки. Холестерин содержится в продуктах животного происхождения, поэтому следует есть меньше:
- субпродуктов;
- свиного и бараньего жира;
- жирных сортов мяса;
- сливочного масла;
- твердых сортов сыра.
Чтобы концентрация холестерина в крови не увеличивалась, избегайте трансжиров — это насыщенные жиры, которые добавляют в кондитерские изделия или блюда, чтобы продлить срок годности продукта и сделать его более сытным. Трансжиров много в сильно обработанных, жареных и упакованных продуктах — пончиках, печенье, крекерах, кексах, пирогах, тортах, фастфуде.
Переход на преимущественно растительную диету — один из лучших способов снизить уровень холестерина как в краткосрочной, так и в долгосрочной перспективе. Растительные продукты, богатые ненасыщенными (полезными) жирными кислотами, нормализуют высокий уровень ЛПНП, помогая печени удалять их из крови.
В списке полезных продуктов:
- растительные масла — оливковое, рапсовое, льняное;
- фрукты и овощи — оливки, авокадо, капуста;
- бобовые — горох, нут, фасоль, чечевица;
- цельнозерновые — неочищенный коричневый рис, хлеб из муки грубого помола, кускус, булгур, гречневая или овсяная каши;
- семена — кунжута, льна, тыквы;
- орехи — арахис, миндаль, фундук и грецкие;
- рыба — лосось, тунец, сельдь.
Диету нужно предварительно обсудить с лечащим врачом.
Чтобы сжигать жир и поддерживать нормальный обмен веществ, следует больше двигаться. Лучше всего помогают аэробные упражнения — бег, плавание, езда на велосипеде, быстрая ходьба. Их еще называют кардиотренировками, потому что они ускоряют сердцебиение и улучшают кровообращение. Такая активность укрепляет сердце и снижает уровень стресса.
Старайтесь двигаться хотя бы 150 минут в неделю в умеренном темпе или 75 минут в более интенсивном. Можно чередовать: например, одну часть тренировки посвятить гимнастике, вторую — силовым тренировкам (упражнениям с напряжением мышц). Главное — делать это регулярно.
Лечение гиперхолестеринемии
Если немедикаментозные методы не помогают, врач может назначить лекарственные средства. При гиперхолестеринемии они действуют по разному:
- статины, фибраты, никотиновая кислота, омега-3 жирные кислоты — препятствуют образованию липопротеинов низкой и очень низкой плотности;
- ингибиторы PCSK9 — повышают эффективность удаления липопротеидов низкой плотности из крови;
- секвестранты желчных кислот — тормозят всасывание холестерина в кишечнике.
При семейной гиперхолестеринемии показано аппаратное лечение — ЛНП-аферез. Во время этой процедуры кровь проходит через фильтрующий аппарат, очищается от липопротеинов низкой плотности и возвращается в организм пациента. За одну процедуру концентрация холестерина в крови снижается на 70–80%.
Как предотвратить повышение холестерина
Только 2 причины гиперхолестеринемии не поддаются коррекции — это возраст и генетика. Остальное можно значительно смягчить или полностью ликвидировать, если обратиться к специалисту, следовать его рекомендациям и контролировать уровень холестерина с помощью анализа крови.
Всем мужчинам и женщинам старше 20 лет нужно сделать анализ крови на уровень липидов как минимум однократно, даже если нет никаких жалоб. Профилактическое обследование позволяет оценить риск сердечно-сосудистых болезней на ближайшие 10 лет.
Лица в возрасте старше 65 лет должны обследоваться ежегодно. Дважды в год необходимы анализы пациентам любого возраста, если у них:
- высокое артериальное давление;
- периодически возникает боль за грудиной при физической или эмоциональной нагрузке;
- был эпизод временного онемения лица или конечности, ухудшения зрения, потери равновесия или сознания без очевидных причин;
- обнаружено значительное сужение сонной артерии или сосудов, питающих сердечную мышцу.
Перечисленные симптомы возникают при повышенном уровне холестерина и его накоплении в стенке сосуда. Но даже если показатель в норме, это не гарантирует здоровье сердца и сосудов. Есть множество других причин, которые влияют на сердечно-сосудистый риск и приводят к осложнениям, поэтому врачи лечат не анализы, а пациента.
Список литературы:
- Клинические рекомендации. Нарушения липидного обмена 2023.
- Лобанова Д. А., Гаврилова О. Н., Сурина Т. А. Анализ контроля липидного спектра у больных ИБС на амбулаторном этапе. Инновационная наука. 2024; 1-2: 169-173.
- Huff T, Boyd B, Jialal I. Physiology, cholesterol. In: StatPearls. StatPearls Publishing; 2023.
- Hill MF, Bordoni B. Hyperlipidemia. In: StatPearls. StatPearls Publishing; 2023.
Стоимость услуг
| Наименование | Цена по прайсу | Цена по акции |
|---|---|---|
| Первичный прием кардиолога | 11 900 ₽ | — |
| Первичная консультация ведущего кардиолога | 15 900 ₽ | — |
Указаны цены на самые востребованные услуги. Вы можете обслуживаться по полису ДМС, оплачивать отдельно каждый визит, заключить договор на годовую медицинскую программу или внести депозит и получать услуги со скидкой. В выходные и праздничные дни клиника оставляет за собой право взимать доплату согласно действующего прейскуранта. Услуги оказываются на основании заключенного договора.*
Принимаются к оплате пластиковые карты MasterCard, VISA, Maestro, МИР.